Elaborato di Chiara Ugolini
“Per molto tempo non siamo stati così preoccupati. Si alzava la mattina ed era un po’ confusa, diceva cose senza senso. Poi sono iniziati i tremori. Non ricordo bene la prima volta che è andata in coma. Ormai è diventata la normalità”. Pierdomenico De Luca ha 23 anni, lavora come autista del 118 e studia Scienze gastronomiche. Insieme al padre e al fratello di 21 anni si prende cura della madre Gaetana Bello, di 58 anni, malata di cirrosi da ormai otto anni e attualmente in lista di attesa per trapianto di fegato. “Una grave forme di encefalopatia epatica (una complicanza della cirrosi) purtroppo poco responsiva a tutte le terapie”, dice Paolo Caraceni, epatologo al Policlinico Sant’Orsola-Malpighi di Bologna e professore associato di Medicina interna all’Università di Bologna.
Dove nasce e come uccide
Sono 29 milioni le persone affette da malattie epatiche croniche in Europa, secondo l’Organizzazione mondiale della salute (Oms) e l’Associazione europea per lo studio del fegato (Easl): circa 15-25 nuovi casi di cirrosi ogni 100 mila abitanti e più di 170 mila morti ogni anno. I numeri restano preoccupanti anche uscendo dai confini europei, volgendo lo sguardo alla realtà globale: uno studio pubblicato sulla rivista medica internazionale The Lancet segnala ad esempio che nel 2017 la cirrosi ha causato 1,32 milioni di morti nel mondo. Tra questi, 440 mila erano donne (il 33,3%) e 883 mila erano uomini (il 66,6%). I dati e le percentuali offrono la dimensione di una malattia cronica sempre più diffusa, che colpisce il fegato in modo progressivo, distruggendo lentamente i loro organi, ma anche la vita quotidiana dei pazienti. E quella delle loro famiglie.
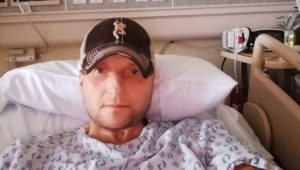
“Mia moglie è stata costretta a vedere il mio lento declino. Si è accorta che non ero più lo stesso ragazzo, l’uomo forte e allegro che aveva portato all’altare” spiega Shawn Spicer, un 45enne che vive in Pennsylvania, a cui è stata diagnostica la cirrosi e che ha scelto la strada del trapianto dopo aver trascorso gran parte dell’anno scorso in terapia intensiva. “Costringere mia moglie a vivere quell’agonia mi distruggeva. Le ho detto che se mi avesse lasciato, se avesse scelto di andarsene con i nostri figli, l’avrei capita. Lei però è voluta stare al mio fianco a ogni costo. In quel momento ho capito che dovevo combattere anche per lei, per i miei figli”.
Oltre ai problemi fisici della malattia, la cirrosi trascina con sé anche un problema di pregiudizio sociale, connessa com’è nell’immaginario comune al consumo eccessivo di alcol. Tuttavia, il vizio di bere non è l’unica causa scatenante. A facilitare la sua comparsa, sono anche i virus epatitici (B, C e Delta) e problemi metabolici (ad esempio, l’obesità). Circa l’80% dei pazienti si ammala di cirrosi per queste prime tre condizioni, ma ci possono essere, in percentuale minore, anche altre cause, come malattie autoimmuni, da accumulo di ferro o rame, e malattie rare. Secondo l’analisi dell’EpaC, circa il 50% dei malati ha contratto la cirrosi a causa dell’epatite C, il 16% per l’alcol e un 7% per l’epatite B. “È difficile in molti casi attribuire la causa della cirrosi a una sola malattia, perché spesso le possibili cause si sommano”, sottolinea Caraceni. Secondo Epac, infatti, nel 19% dei casi i pazienti con cirrosi si sono ammalati a causa di un virus e allo stesso tempo hanno fatto un uso eccessivo di alcol. Nei paesi anglosassoni e scandinavi, ma anche in Spagna, Francia e negli Stati Uniti, “è vero che la maggior parte dei casi di cirrosi è legata all’abuso di alcol”, aggiunge. In Italia, invece, fino a qualche tempo fa, per ragioni epidemiologiche, l’epatite B e C erano le principali cause, ma da quando sono state sviluppate terapie efficaci contro i virus epatitici si è nettamente ridotta la causa virale, a vantaggio di quella legata al disturbo da uso di alcol e a problematiche metaboliche, che spesso coesistono.
INFOGRAFICA – https://infogram.com/cirrosi-1hxr4z8plw5q4yo?live
Una delle difficoltà maggiori nel trattare la cirrosi riguarda la mancanza di sintomi nella prima fase della storia naturale, quando la cirrosi viene definita ‘compensata’. Il paziente asintomatico può scoprire così di avere la cirrosi anche dopo molti anni, quando improvvisamente insorgono gravi complicanze della malattia: ad esempio, un’emorragia, l’ascite (ossia l’accumulo di liquido nell’addome), l’encefalopatia epatica o il tumore del fegato (epatocarcinoma).

La difficoltà a scoprire il problema agli albori ha riguardato, per esempio, l’esperienza di Ryan Bartlett, un 43enne che vive nell’Illinois e a cui la cirrosi è stata diagnosticata nel 2013, dopo che le sue gambe erano diventate così gonfie che i polpacci erano diventati il doppio rispetto alla normale misura. “Non sapevo di essere ammalato, non avevo l’epatite. Bevevo alcol, ma secondo il mio medico, poiché sono ancora piuttosto giovane, non può essere stato il fattore decisivo”. Prima che gli diagnosticassero la cirrosi a Ryan infatti ci è voluto un po’. All’inizio il medico di base pensava fosse un problema alla cistifellea, fino a quando non gli hanno controllato direttamente il fegato.
Eppure, è proprio nella prima fase asintomatica che bisognerebbe agire. “La malattia può essere fermata quando si elimina subito la causa scatenante, ad esempio trattando l’epatite virale o interrompendo completamente l’assunzione di bevande alcoliche”, sottolinea Caraceni. Una volta raggiunta la fase di scompenso, il tempo medio di sopravvivenza del paziente si riduce drasticamente a due o tre anni. In questa fase, la cirrosi diventa una malattia sistemica, perché coinvolge molti altri organi e quando si scompensa interessa tutto: cuore, intestino, cervello, apparato endocrino, polmoni. Niente, nel corpo del paziente, viene risparmiato.
“Le cure mediche sono valide anche in questa fase però – continua lo specialista – e, in un certo numero di pazienti, se viene eliminata la causa scatenante, si può anche avere una regressione dello scompenso”. La malattia infatti può essere curata in entrambe le fasi, ma ci sono pazienti che arrivano a punto di non ritorno. In quest’ultimo caso, l’unica strada percorribile è il trapianto di fegato”. La probabilità che una paziente con cirrosi compensata possa evolvere verso la forma scompensata aumenta con il passare del tempo. Dopo un anno, il tasso di scompenso è del 4% per la cirrosi da epatite virale C e del 10% per quella da epatite virale B. Dopo cinque anni, dai dati dell’EpaC, il tasso di scompenso è pari al 27%, dopo dieci al 44% e dopo 20 al 66%.
Quando diventa normale
Le complicanze della cirrosi più frequenti sono ascite ed encefalopatia epatica, ma anche il tumore del fegato e le infezioni batteriche si presentano spesso. “Queste ultime non sono complicanze dirette, ma il paziente con cirrosi è molto predisposto alle infezioni”, sottolinea Caraceni. Secondo EpaC, circa il 3% dei soggetti affetti da cirrosi epatica sviluppa un tumore del fegato.
L’encefalopatia epatica è una sindrome neurologica caratterizzata da alterazioni della coscienza, della personalità e della funzione neuro-muscolare. L’encefalopatia epatica è principalmente legata all’immissione in circolo di sostanze tossiche di natura azotata (come l’ammonio), che provengono dall’intestino e che, a causa della malattia, non vengono metabolizzate ed eliminate dal fegato. “Queste sostanze saltano il fegato e arrivano direttamente al cervello”, aggiunge lo specialista. Si inizia con caratteristici tremori alle mani, inversione del ritmo giorno-notte, per poi sviluppare uno stato confusionale e una riduzione dello stato di coscienza fino al coma. “Il paziente può fare cose strane, ad esempio si sveglia la notte, apre l’armadio e urina nel cassetto, – aggiunge Caraceni – altri pazienti progressivamente si assopiscono fino ad andare in coma, altri ancora possono presentare grave agitazione. Non sono pazienti facili da gestire”. A volte possono anche diventare aggressivi: “Una volta un paziente ricoverato con problemi ortopedici, in preda ad un episodio di encefalopatia, usava le stampelle come una clava. Non è stato subito semplice riprendere il controllo della situazione!”.
La cura più efficace per l’encefalopatia, quando ci sono questi episodi acuti, è l’esecuzione di clisteri evacuativi: “Serve per liberare l’intestino dove vengono prodotte le sostanze tossiche, può anche risvegliare il paziente dal coma”, sottolinea il medico. Le attuali terapie sono in grado di curare e prevenire l’encefalopatia epatica nella maggioranza dei casi. Ma purtroppo non sempre, come nel caso di Gaetana Bello che soffre da anni di questa complicanza. Nell’ultimo anno i due figli e il padre si danno il cambio per portarla al pronto soccorso ogni volta che lei ha un attacco. “È diventato così normale chiamare il 118, che ormai non l’accompagniamo più tutti insieme”, dice Pierdomenico, il figlio maggiore.
“All’inizio non pensavamo che la situazione potesse diventare così grave – racconta il ragazzo – mia madre aveva anche altre malattie, come diabete e tiroide, quindi non era certo che i sintomi che presentava potessero appartenere all’encefalopatia”. Capitava, col passare del tempo, che sempre più spesso Gaetana si svegliasse confusa, chiedesse dov’era, come arrivare al bagno, “ma poco dopo tornava in lei e stava bene – sottolinea il figlio maggiore – Quindi noi pensavamo fosse solo confusione da sonno”. Poi le cose si sono aggravate, anche se Pierdomenico ammette di non ricordare la prima volta che la madre è andata in coma. “Ormai siamo a un livello che questi episodi sono la normalità”, sottolinea lui. Deve essere stata una sera la prima volta in cui ha avuto un primo attacco di encefalopatia, perché è verso la fine del giorno che gli attacchi si fanno sentire: Gaetana si è seduta sulla sedia e piano piano è andata in una condizione di coma, “non totale, perché magari dice parole a caso, ma non ti riconosce e non è cosciente”. Per i primi anni questo tipo di episodi – stanchezza, confusione, coma, 118 e pronto soccorso – accadevano ogni sei o sette mesi. Da un anno le cose sono cambiate completamente e gli attacchi sono aumentati. Quasi ogni mese, anche più volte al mese, anche a distanza di pochi giorni. “Non riusciamo nemmeno a prevedere quando potrebbe venire un attacco. Non c’è giorno in cui mia madre non vada in bagno, ma a volte ci va poco e questo innesca l’attacco”, dice il figlio.
A parte durante gli episodi di encefalopatia, Gaetana fino a qualche mese fa “stava bene, era la stessa persona di sempre – racconta il figlio – Adesso, invece, le capita di vomitare a pranzo o a cena, spesso non ha appetito ed è calata molto di peso per questo”. La presenza dei sintomi non implica l’arrivo di un attacco. “Non abbiamo mai la certezza che mamma stia per sentirsi male – racconta il ragazzo – Le abbiamo provate tutte. Inizialmente quando pensavamo stesse per arrivare facevamo subito il clistere, ma a volte non funzionava (chissà, magari era troppo tardi), a volte invece anche senza non accadeva nulla”.
E così, nonostante le terapie e le attenzioni di figli e marito, Gaetana finisce spesso in pronto soccorso dove alla fine non le fanno niente di diverso rispetto a quello che provino a fare i familiari. “Le fanno un clistere, in modo molto più invasivo, con la sondina – sottolinea Pierdomenico – E poi aspettano. Ho provato ad aspettare anche io qualche volta a casa, a vedere se il clistere funzionava da solo, ma più di un paio d’ore non riusciamo a vederla così, in coma, anche se ormai siamo abituati. Quindi ogni volta cediamo e chiamiamo il 118”. Un impegno non da poco quello di fare tappa mensile in ospedale. Anche se sono in tre, due fratelli e padre, senza altra assistenza specializzata, chiedere l’intervento del 118 significa poi un ricovero che può essere breve o lungo, dipende dalla situazione. “Ormai ci alterniamo. Andare al pronto soccorso vuol dire stare stare almeno un giorno in ospedale – sottolinea il figlio maggiore – Non vogliamo lasciare da sola mamma, quindi rimaniamo con lei finché non si risveglia. Allo stesso tempo proviamo a fare una vita normale, ma non puoi mai davvero fare dei piani. Se capita che io o mio fratello il giorno dopo abbiamo un esame ci va l’altro con mamma in ospedale, ma se lei sta male e sei fuori a cena con la fidanzata, cosa fai? Non torni almeno a casa? Programmare ogni cosa è diventato complicato”.
L’emergenza Coronavirus non ha aiutato. “Circa due mesi fa, ad aprile, mia mamma è stata portata al pronto soccorso alle tre di notte, ma per il Covid-19 non mi volevano fare entrare in ospedale. Nonostante fosse stata ricoverata solo due giorni prima, i medici all’inizio non capivano come curarla. Capisco, non capitano tanti casi di encefalopatia, a meno che non si tratti di un reparto specializzato, e poi al tempo a causa del coronavirus c’era molta confusione in ospedale. Io però non avevo portato i referti, i medici sembravano non trovarli e le stavano facendo di tutto tranne che il clistere. Lì, ho avuto per la prima volta davvero paura. Quindi sono entrato di prepotenza in saletta emergenza e ho parlato con il medico, dandogli indicazioni su cosa fare. Mi sono spaventato, perché ormai i tempi di ripresa dal coma li conosco. Di solito verso le 10 di mattina sta bene, ma quella volta è stata in coma fino alle 13/15 di pomeriggio”.
Adesso però Gaetana ha una nuova possibilità. Dopo aver risolto un serio problema a una valvola cardiaca, è stata inserita in lista d’attesa per il trapianto di fegato. Questo, potrebbe darle la possibilità di lasciarsi alle spalle una volta per tutte la cirrosi.
Il trapianto per tornare a vivere

“Il mio obiettivo era guarire e non lamentarmi”, racconta Gianluca Magalotti, 54 anni, che si è sottoposto al trapianto di fegato qualche settimana fa, a due anni di distanza da quando ha ricevuto la diagnosi di cirrosi. “Il post operatorio è lungo e abbastanza doloroso – racconta l’imprenditore di Forlì e Cesena – non riesco a stare seduto troppo a lungo, dopo un po’ comincio a sentire crampi all’addome. Ma sono felice. Prima dell’operazione sentivo che ero stanco di limitarmi a sopravvivere. Volevo vivere davvero”.
In Italia il 70% dei trapianti al fegato è causato dalla cirrosi virale e alcolica, come certifica l’Easl nel report Hepahealth, presentato nel 2018, in cui è analizzata la situazione delle malattie epatiche in 35 Paesi. In Italia, dai dati del Centro Nazionale Trapianti (Cnt) emerge che il numero dei trapianti al fegato sta aumentando di anno in anno: nel 2019 sono stati 1302, con un tempo medio di attesa in lista per il trapianto di un anno e mezzo e un tempo medio di attesa al trapianto di 0,4 anni. “Se confrontiamo questo dato con il numero di morti per cirrosi in Italia all’anno, ovvero circa 15 mila, si comprende che solo una percentuale limitata di pazienti con cirrosi arriva all’intervento – sottolinea Caraceni -. Ciò è dovuto principalmente a fattori o condizioni concomitanti che possono rendere controindicato il trapianto. Ma sarebbe comunque opportuno che qualsiasi paziente con cirrosi scompensata considerasse l’eventualità di ricevere un nuovo fegato”.
Vita frenetica, sempre di corsa per il lavoro e pranzi e cene fuori casa. Gianluca ammette che prima di scoprire di avere la cirrosi non conduceva uno stile di vita sano. “Bevevo a pasto qualche bicchiere di vino, ma non ero dipendente”, racconta il 54enne. Più fattori gli hanno scatenato la cirrosi: un’epatite b contratta molti anni prima, un fegato sofferente alla nascita e un’alimentazione non salutare. “Quando mi hanno diagnosticato la malattia sono cascato dalle nuvole – sottolinea l’imprenditore – Non avevo mai avuto sintomi, fino a quando non ho cominciato a gonfiarmi e una mattina non sono riuscito a mettermi le scarpe. In due giorni avevo preso sette chili di liquidi e non riuscivo più a respirare bene”. Poi terapia e dieta ferrea – niente salato e dolci e un litro di acqua al massimo al giorno – hanno tenuto sotto controllo per quasi due anni la malattia. Finché a febbraio Gianluca è stato ricoverato d’urgenza a causa di un forte dolore addominale. “Mi hanno trovato dei calcoli alla cistifellea e tutti i sacrifici di due anni sono stati buttato via”, sottolinea il 54enne. A quel punto non si poteva più rimandare il trapianto di fegato.
Dopo l’operazione “si torna a svolgere una vita sostanzialmente normale – sottolinea lo Caraceni – con la necessità però di assumere farmaci immunosoppressori, seguire uno stile di vita e un’alimentazione corretta”. Il trapianto è una procedura complessa, aggiunge lo specialista, “e non esente da rischi”. In particolare, le prime settimane e primi mesi dopo l’intervento possono essere impegnativi e i tempi di recupero lunghi”. La sopravvivenza dopo trapianto in Italia è comunque molto buona: circa l’85-90% a 1 anno, 70/80% a 5 anni e circa del 70% a 10 anni.
Vittime di un pregiudizio
“Quando mi è stata diagnosticata la cirrosi mi sono sentito in colpa verso la mia famiglia – racconta Gianluca – C’è stato un periodo in cui ho pensato di essere stato io a provocarmi questo male. Eppure bevevo solo ai pasti, non ho mai fatto un happy hour, non mi hanno mai contestato la patente, mai trovato brillo in giro”.
Nell’immaginario comune avere la cirrosi significa essere alcolizzati. “Ma in Italia l’idea di alcolista è diversa rispetto a quella che può essere la realtà, ad esempio, nei Paesi anglosassoni”, sottolinea Caraceni. Soprattutto, “fare un uso eccessivo di alcol non significa di conseguenza esserne dipendenti”. La maggior parte dei pazienti con cirrosi alcolica in Italia, infatti, non lo sono. “Quando si rendono conto di aver condotto una vita alimentare sbagliata, smettono e cambiano. Per gli alcolisti dipendenti invece è più difficile”, sottolinea lo specialista che a tal proposito ricorda due pazienti avuti negli ultimi anni: “Un signore di Forlì, che aveva in gestione otto bar, era venuto da me con un sanguinamento da cirrosi alcolica. Questo perché dalle cinque della mattina fino alle sera, stando al bar, beveva prima un bicchiere con un amico che passava a trovarlo, poi un altro con un cliente e dopo un altro ancora. Così fino alla fine del turno. Lo ha fatto per 20 anni, ma quando gli è stata diagnosticata la cirrosi ha smesso. Non era dipendente”. Un caso simile riguarda una signora sui 60 anni a cui è stato trapiantato il fegato. “Viveva in montagna – ricorda Caraceni – il figlio era andato via di casa, il marito lavorava tutto il giorno e lei rimaneva da sola tutto il giorno. A un certo punto le scoppia una cirrosi alcolica. L’ho incontrata per caso un mese fa e stava benissimo, aveva smesso di bere”.
L’associazione cirrosi-alcolizzato è così profonda nella coscienza sociale che è difficile abbattere il pregiudizio, anche quando è il medico a garantire. “I primi mesi non mi credeva nessuno, tutti pensavano fossi un alcolizzato, per questo ero imbarazzato e l’ho detto solo a poche persone che ero ammalato”, sottolinea Gianluca.
Se in Italia sono di più i casi di cirrosi alcoliche in pazienti non dipendenti, “è anche vero che negli ultimi anni stanno aumentano quelli dipendenti – sottolinea il dottore – Questi sono pazienti più difficili da gestire. Sono solitamente persone che si trascinano un passato di tossicodipenza aggravato da storie sociali difficili, border-line. Molti sono depressi, a volte anche con malattie psichiatriche concomitanti. In questo caso bisogna coinvolgere le famiglie perché i farmaci non bastano da soli”.
A confermarlo anche Matteo Bossi, psicologo e psicoterapeuta al Sant’Orsola di Bologna, che coordina il servizio del trattamento intensivo di gruppo Catia (Centro alcologico per il trattamento intensivo ambulatoriale), avviato nel 2015 per persone con dipendenza da alcol. “Di solito il 44% dei partecipanti abbandona prima della fine della terapia – dice Bossi – Non sono pazienti facili da gestire”. Al programma hanno partecipato e partecipano anche persone malate di cirrosi. “Al momento ne abbiamo tre”, sottolinea lo psicologo. Il trattamento nel loro confronti è diverso, aggiunge, perché la situazione è più delicata. “C’è poco margine di manovra, devono smettere di bere: tu da medico, quindi, non puoi prendertela con calma e di conseguenza c’è più apprensione nei loro confronti”. A volte però la paura della morte non basta, nemmeno di fronte alle prova che non si sta bene. “Anche se il ventre si gonfia tantissimo, si accumula acqua perché il fegato non filtra più, si fatica a respirare, spesso non è sufficiente – aggiunge lo specialista – e in questi casi i pazienti non smettono di bere. Capita anche che alcuni riprendano dopo il trapianto di fegato”.
Stare male costa
Il peso economico della cirrosi scompensata è piuttosto alto. Chi vive la malattia deve affrontare sia i costi diretti, legati alle spese per visite, terapie e assistenza, e quelli indiretti, che riguardano la perdita di giornate di lavoro, inabilità al lavoro, indennizzi, pensionamento precoce: si tratta di una vera e propria piaga economica se si calcola che, come riportato da EpaC, i più colpiti dalla cirrosi hanno tra i 35 e i 55 anni.
Nel 2014, l’Istituto nazionale della salute (Nih) e l’Istituto nazionale del diabete e delle malattie renali (Niddk) hanno tradotto in termini di spesa la cirrosi e la malattia cronica di fegato negli Stati Uniti: 2,5 miliardi di dollari per i costi diretti e fino a 10,6 miliardi per quelli indiretti. Dal 2001 il tasso di ospedalizzazione annua e i costi di ospedalizzazione, poi, sono aumentati del 100% in 10 anni.
“I malati con cirrosi scompensata sono ricoverati più spesso e l’ospedalizzazione dura più a lungo rispetto a chi ha altre insufficienze”, sottolinea Caraceni. Uno studio clinico italiano del 2017 ha documentato, infatti, che le ospedalizzazioni dovute a cirrosi sono il 30% più costose di quelle causate, ad esempio, dallo scompenso cardiaco: ragione principale, la durata più lunga della degenza. Su 1.088 pazienti selezionati, di cui il 20% aveva la cirrosi (gli altri in ordine decrescente: l’epatite C, l’epatite B, il trapianto di fegato, il carcinoma epatico e infine una piccola percentuale di altre malattie), lo studio Come, realizzato da due centri specializzati di Bergamo e Napoli, ha analizzato che nel complesso (farmaci, ospedalizzazione e altre spese rilevanti) il costo medio diretto è di circa 665 euro al mese per paziente. Di questi il 51% è servito per i ricoveri ospedalieri, il 42% per le cure, il 3% per gli accessi ambulatoriali e il 5% per i costi non medici. Nel caso del paziente con cirrosi, 494 euro al mese. “I costi rientrano principalmente nella fase scompensata – sottolinea lo specialista -. Nella prima fase infatti le spese possono essere accettabili, situazione avvalorata anche dal fatto che molti non sanno di essere ammalati”.
Complicanze dell’ipertensione portale, disfunzione epatica, renale, infezioni. Sono tutte possibili cause che possono portare all’ospedalizzazione. Alcuni pazienti ricoverati con cirrosi vengono dimessi e tornano normalmente alla loro vita sociale e lavorativa. Altri devono subire un trapianto di fegato o muoiono durante l’ospedalizzazione. Alcuni devono essere presi in cura da strutture con infermieri qualificati. Nella maggior parte dei casi, però, sottolinea Caraceni, dopo che un paziente con cirrosi viene ricoverato una prima volta e poi dimesso rischia di essere riospedalizzato ancora.
Da due mesi in lista d’attesa per un trapianto, ne sa qualcosa Pierdomenico di costi che da Macerata deve andare con la mamma almeno una volta al mese a Bologna per la visita di controllo. “Tra farmaci, autostrada e gasolio almeno 300-400 euro al mese li spendiamo, per non parlare di quando mamma viene ricoverata all’ospedale di Bologna. Per stare con lei a turno prendiamo una camera in hotel o b&b”. Secondo il Ceis dell’Università di Roma Tor Vergata la spesa media per ogni paziente con encefalopatia epatica è più di 11 mila euro l’anno solo per i ricoveri ospedalieri e, a livello nazionale, la stima complessiva è di oltre 200 milioni all’anno.
Verso una cura
Grande orgoglio della ricerca italiana la nuova terapia per i malati con cirrosi epatica scompensata basata sulla somministrazione cronica di albumina, una proteina del plasma prodotta dalle cellule epatiche: dai risultati è emerso che l’uso dell’albumina riduce il rischio di mortalità a 18 mesi del 38%, diminuisce le complicanze e di conseguenza anche le ospedalizzazioni, offrendo così una migliore qualità di vita. Lo studio clinico no profit, pubblicato su The Lancet, è stato finanziato con circa 800 mila euro dall’Agenzia italiana del farmaco (Aifa) ed è stato testato in uno studio indipendente da più di dieci anni da un gruppo di ricercatori dell’Azienda ospedaliera-universitaria Policlinico Sant’Orsola-Malpighi di Bologna, tra cui anche il dottore Caraceni che ha proposto e coordinato la ricerca.
“L’albumina non va data a tutti con la cirrosi scompensata – sottolinea lo specialista – E’ usata principalmente su pazienti con l’ascite, nemmeno ad un primo stadio ‘semplice’, ma più con una forma complicata da trattare con i diuretici”.
La terapia costa, perché l’albumina costa, ma la ricerca ha dimostrato anche che le spese della terapia sono ripagate dal risparmio ottenuto dalle ospedalizzazioni: “Dall’analisi farmaco-economica è emerso che su 10mila simulazioni nel 92% dei casi il costo della terapia vale la pena per il guadagno in qualità di vita, è costo efficace infatti. Nel 56% dei casi, poi, è anche cost-saving, ovvero si risparmiano soldi”, conclude Caraceni.

Commenti recenti